摘要
日本為了因應人口超高齡化、失能人口增加、核心家庭照顧功能難以負擔、醫療與照護成本提高;又為了回應就醫不便民眾的需要以及長者在家生活與終老的期待,在宅醫療由此而生。在宅醫療是以病人的家為中心、以生活方式為重心,結合與協調醫療和長照專業人員,以團隊照護方式滿足、支持個案在家療養、安老並生活到臨終為止。在宅醫療強調以照護需求為導向,以善終為終極目標的連續性整合性全人照顧服務。台灣已進入高齡社會,而奔向超高齡社會之速度甚至比日本更快!台灣需要在宅醫療嗎?若是,台灣需要怎麼樣的在宅醫療呢?均是生活在這塊土地上的我們都應該思索的課題。
關鍵字:高齡、長照、在宅醫療、 elderly、long-term care、home care medicine
壹、前言:日本高齡化的現況與問題
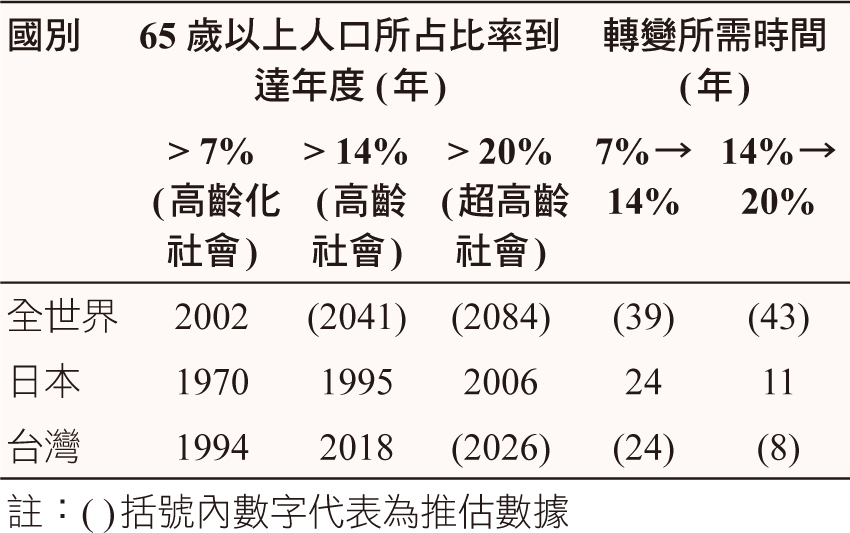
隨著醫療與公共衛生的進步,人類愈趨高壽舉世皆然。早在2006年,日本已邁入超高齡社會 (表一)1。根據日本內閣府2017年統計,65歲以上老年人口共3,515萬人,高齡化率 (65歲以上人口佔總人口的比例) 27.7%為世界首位2;2025年時,有30%的人超過65歲,當年的戰後嬰兒潮即將全數邁入75歲 (稱為「後期高齡者」),成為人類史上前所未見的「超超高齡社會」,其帶來的種種挑戰日本統稱為「2025年問題」。
表一 日本、台灣與全世界高齡化轉變情形1
超高齡人口結構將衍生許多社會、經濟與公共衛生議題。退休人員比例增加與低出生率導致人口總數下降,衍生而來的是急遽擴張的社會福利成本和勞動人口短缺困境,加上失智症、肌少症、衰弱症、關節疾病、跌倒與骨折、癌症及生活習慣病
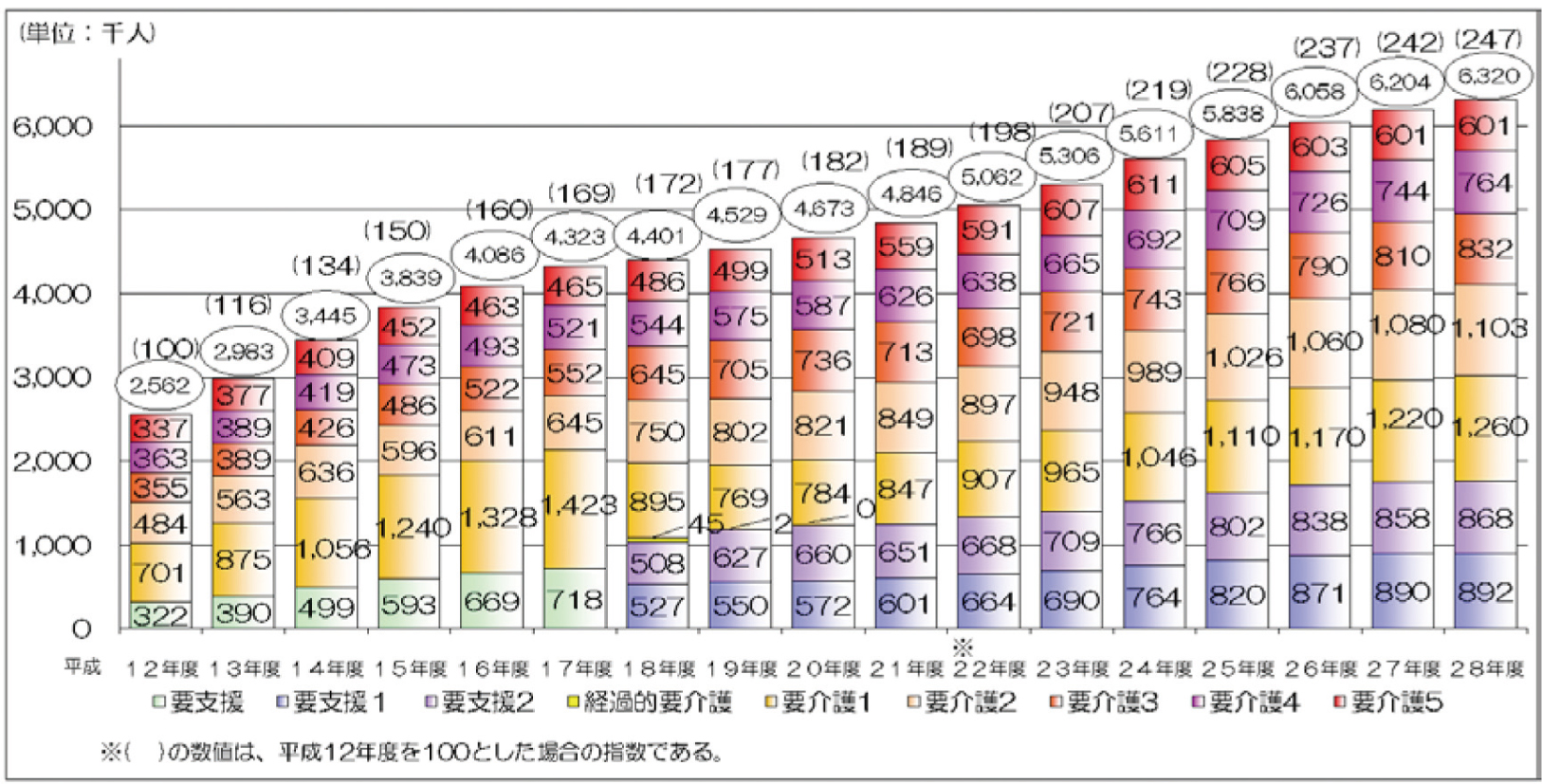
(如糖尿病等多種慢性病) 引起的失能,需照顧的人數不斷攀升 (圖一)3:老老照顧已是常態;在日本白天工作、晚上照顧家人的「隱形照護」人數高達1,300萬人,其中因負擔照顧責任而被迫離職者每年至少有8至9萬人;在提供臨時住宿的照顧中心間流浪的「介護難民」更是時有所聞。
圖一 日本長期照顧人數之推移﹝( )內的數值以平成12年度 (西元2000年) 作為基數﹞3
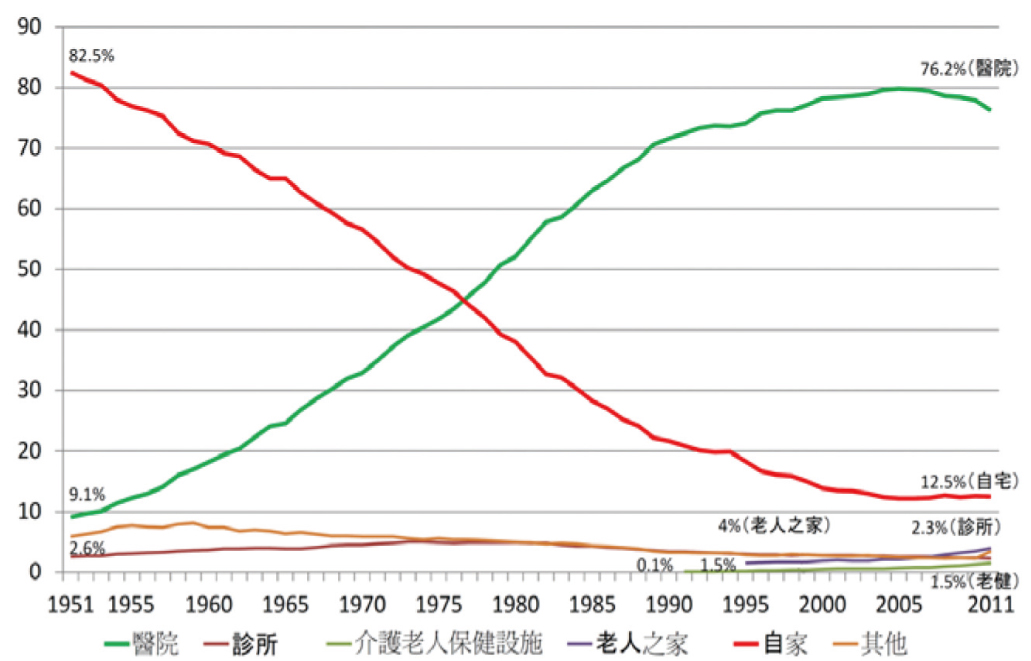
後期高齡者激增造成「多死社會 (係指死亡人數不斷爬升的社會現象)」與其帶來的臨終場所壓力將是下個挑戰。過去日本在家中往生 (在宅死) 原本就存在,1970年代醫院與機構大量林立,使得在醫院往生的比例越來越高,直至現在在宅死比率不到二成 (圖二)。2025年開始,戰後嬰兒潮世代集體老化而進入多死社會,估計在2040年將到達高峰,即使醫院維持滿載、機構和自宅死亡人數增加一倍,相較於2010年,仍會有48萬人不知該在何處臨終4。
圖二 日本人死亡地點歷年變化5
(直至1994年,老人之家的死亡人數包含在自宅內。介護老人保健施設為提供老人短期入住療養及日間復健的機構)
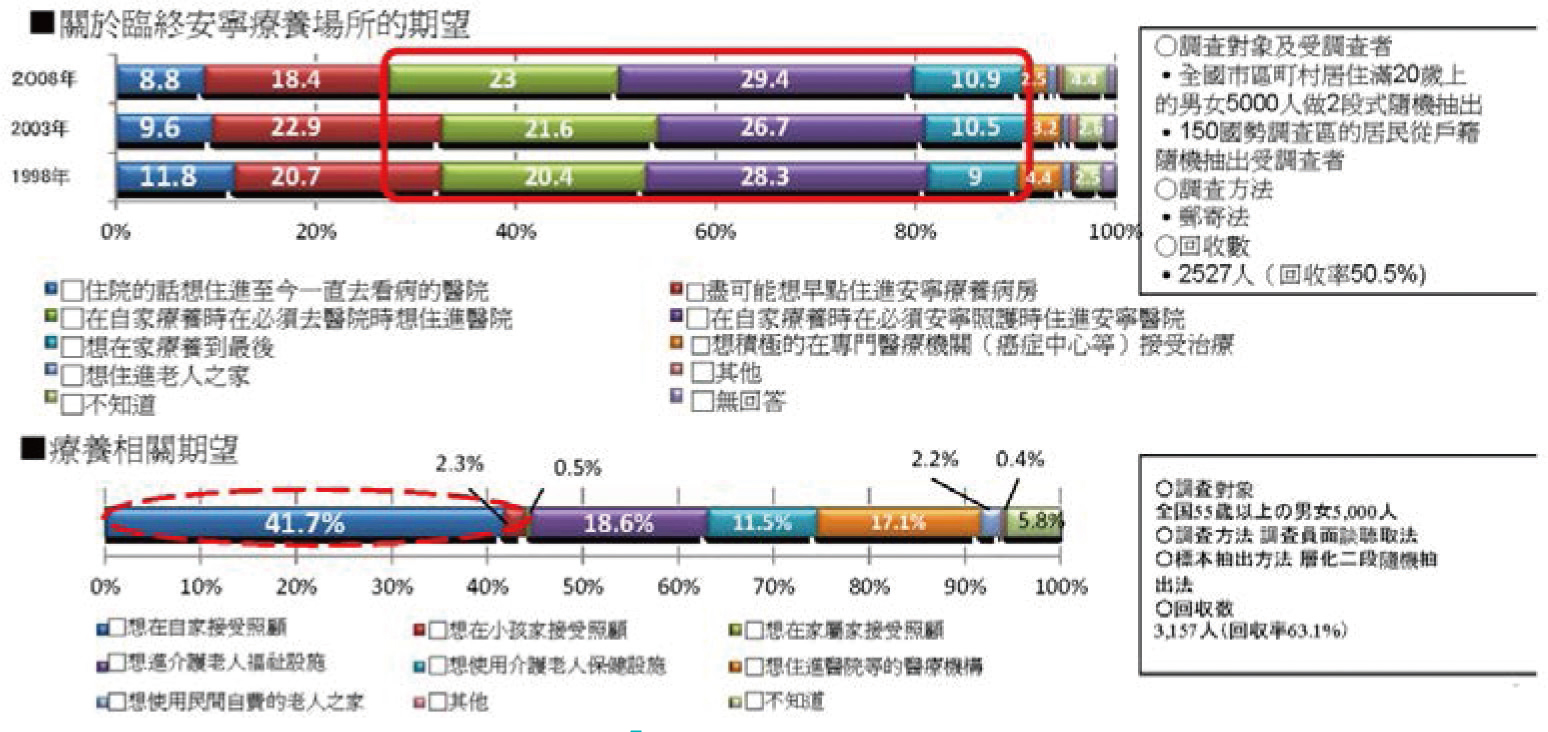
是故,為了因應人口超高齡化、失能人口增加、核心家庭照顧功能難以負擔、醫療與照護成本提高;又為了回應就醫不便民眾的需要以及長者在家生活與終老的期待
(圖三),勢必在醫療及照顧體制上有整體改革的必要。有別於住院醫療、門診醫療,整合醫療與照顧之第三種醫療服務:「在宅醫療
(home care medicine)」由此而生。
圖三 日本國民對在宅醫療的需求5
貳、日本在宅醫療簡介
一、日本在宅醫療的定義
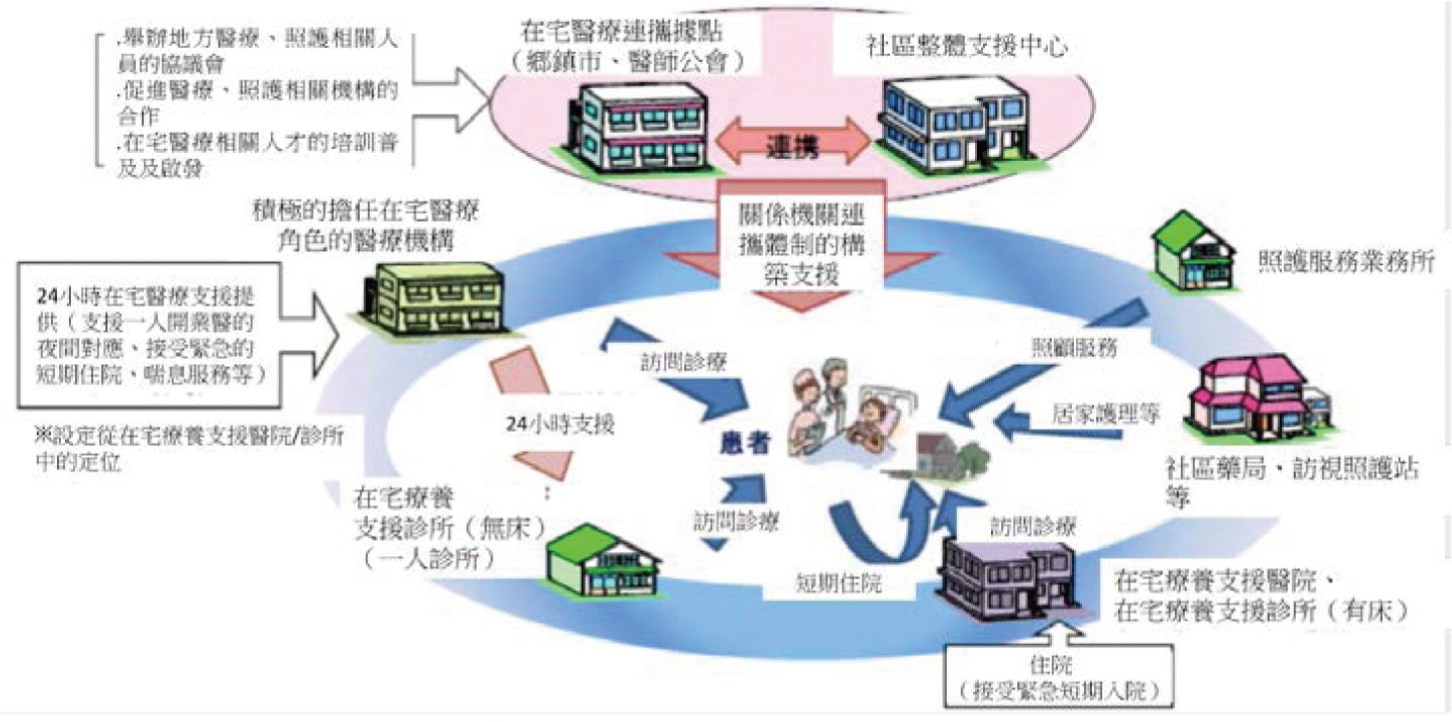
「在宅醫療」顧名思義是指病人在自宅接受醫療服務,即醫療人員主動將服務輸送到病人家中。然而,廣義的在宅醫療,則是以病人的家為中心、以生活方式為重心的醫療,藉由「跨專業居家服務體系」概念 (圖四)6,也就是結合與協調醫療和長照各種專業人員,以團隊照護方式滿足、支持個案從輕度失能、失智開始就能在家療養、安老並生活到臨終為止的需要。因此,在宅醫療強調以「照護需求」為導向,以「善終」為終極目標的連續性整合性全人照顧服務,具有三大核心價值7:(一)365天24小時提供緊急往診和訪問診療。(二)跨專業連繫合作,整合醫療服務和長照服務。(三)實現連續性的照護到臨終。
365天24小時的 on call 輪值制度能夠讓病人與家屬有安心感,緊急往診是指病人因各種需求主動呼叫醫師出診,而訪問診療是指醫師定期到個案家中去巡診,目的是掌握病人平時狀況。在宅醫療切實貫徹家庭醫學2A3C 的核心價值:可近性 (accessibility)、可靠性 (accountability)、周全性 (comprehensiveness)、協調性 (coordination) 與連續性 (continuity)6。
二、日本在宅醫療發展
日本在宅醫療的發展並非一蹴可及 (表二),而是一群有遠見的醫師看到社會的變遷,為了回答當代的問題,在不斷的思辨與實踐中摸索而成,並形成各種各樣富有在地化特色的模式。若月俊一醫師觀察到農村民眾因貧因病無法就醫的困境,1945年冬季在長野縣佐久地區開始巡迴醫療,為訪問診療的濫觴。1950年代,早川一光醫師認為,醫師不僅提供治療,還必須走進病人的生活環境中才能真正瞭解其需求,因此早川醫師與護理師開始進行家庭訪問,此為以居民為主體的醫療模式。1970年代日本步入高齡化社會,臥床居家需求增加,因而開始發展各種居家式照護服務。1972年早川醫師創設居宅療養部,為日本第一個支援返家療養的部門,開啟居家護理與出院準備服務的先河。1980年代,佐藤智醫師成立 Lifecare System,由家庭醫師提供平時的預防保健、健康管理與到府在宅醫療服務,是以診所為基礎的在宅醫療原型。1994年,東京柳原醫院推出「二十四小時巡迴型在宅照顧」,這是一種結合醫療與照顧的全天候社區到宅照顧服務。當時增子忠道醫師在國會接受答詢時正式使用了「在宅醫療」一詞,咸認為是在宅醫療此一詞彙的由來9。
圖四 在宅醫療跨專業居家服務體系8
表二 日本在宅醫療的發展歷史10
日本政府在法規與支付制度上亦順應時代的變遷持續修正:(一)增加預算、(二)修訂醫療法規、(三)提高診療報酬、(四)編制推動單位,以提供誘因吸引更多人才參與在宅醫療 (圖五)5。1981年首度將注射胰島素納入「居家醫療自我注射指導管理收費標準」,為居家醫療診斷收費制度化之始。1993年日本進入高齡社會,許多醫師開始推動在宅醫療專業化,1999年日本在宅醫學會成立促使日本政府重視在宅議題。1997年長照保險法通過,2000年4月開始給付在宅醫療服務,然而不久後發現若沒有做好預防失能,則照護資源永遠供不應求;而社區內的醫療若不夠充分與便利,民眾當然不願回歸社區,終將造成長輩在照顧循環中不斷出入醫院急診或選擇入住機構。於是2006年大幅改革介護保險制度,新增「要支援1」與「要支援2」註來做失能預防、設置社區整體支援中心,並提高對在宅醫療的保險給付。與之同時的醫療保險改革,政策上鼓勵在宅醫療制度下,在宅療養支援醫院、在宅療養支援診所與在宅療養支援藥局隨之誕生並蓬勃發展。各地在宅療養支援診所亦組成「全國在宅療養支援診療所連絡會」,形成具有影響政策制度的專業團體,加速日本在宅醫療推動。2007年國立長壽醫療研究中心 (National Center for Geriatrics and Gerontology,NCGG) 開始主辦「在宅醫療推進會議」,邀請各地先驅和團體代表,商議日本在宅醫療推動事業4,6,9,11。
註日本依被保險人的身心狀況設計長照需要評估雙機制-「需要支援評估 (針對身心功能羸弱被保險人)」與「需要照顧評估 (針對身心失能被保險人)」 (介護保險法第19條第1款與第2款)。保險給付類型分為:預防型給付、失能型給付、市町村特別給付 (介護保險法第18條)。失能等級為「需要支援1-2」之被保險人,能使用「預防型給付」,包括:居家預防型長照服務 (含社區型)、社區密集型長照服務。失能等級為「需要照顧1-5」之被保險人,能使用「失能型給付」,包含:居家型長照服務 (含社區型)、社區密集型長照服務、機構入住型長照服務。「市町村特別給付」係由各個市區町村制定相關辦法決定給付項目,目的在於預防或減輕失能等級的惡化。
圖五 在宅醫療相關制度的變遷5
三、在宅醫療相關的配套政策
在宅醫療要能成功,「社區整體支援中心 (地域包括支援センター,Comprehensive Integrate Support Center, CISC)」、「在宅醫療連攜據點 (在宅医療連携拠点)」及「在宅醫療支援病房 (在宅医療支援病棟)」做為堅強的後盾功不可沒。
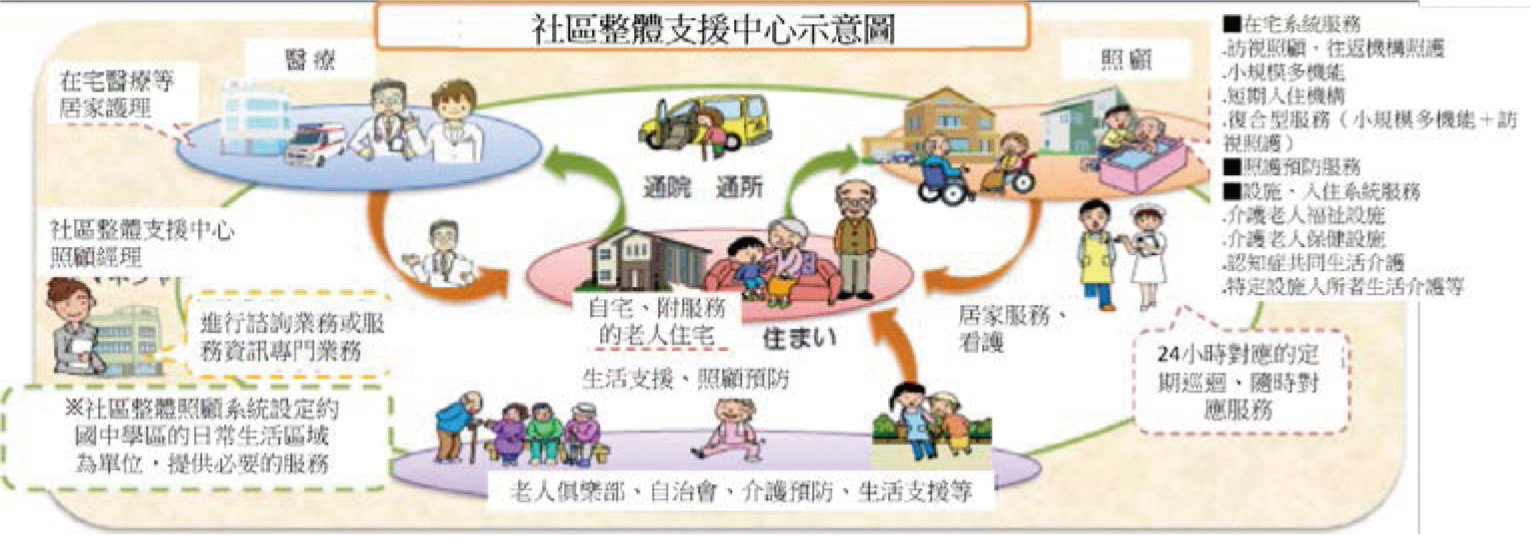
日本於2006年配合介護保險改革創立社區整體支援中心 (圖六),所謂社區定義為在大約30分鐘車程以內可達之日常生活圈 (等同於國中學區範圍),每個中心配置有主任照顧經理 (ケアマネジャー,care manager,即照顧管理專員)、保健師 (即公共衛生護理人員) 及社會福祉士 (即社工人員) 三類專業人力,提供在地高齡者或家屬綜合性諮詢服務、推動失智症照護策略、連結在宅醫療與介護資源及實施介護預防與日常生活綜合業務等,建構結合醫療、照顧、預防、居住及生活協助等一體化照顧體系,維持居民身心健康與安定生活之支援,落實在地老化的目標。由於獨居及失智老人快速增加,2011年6月第二次大幅修訂介護保險法,增設「全天候定期巡迴、隨時對應型訪問照顧」、「複合型服務」等給付項目,並開放照顧服務人員經訓練、認證後,在醫師指示下得執行抽痰或管灌飲食等部分醫療輔助行為,強調提供適時、適當、適宜之社區照護服務6,12,13。
圖六 社區整體支援中心運作模式13
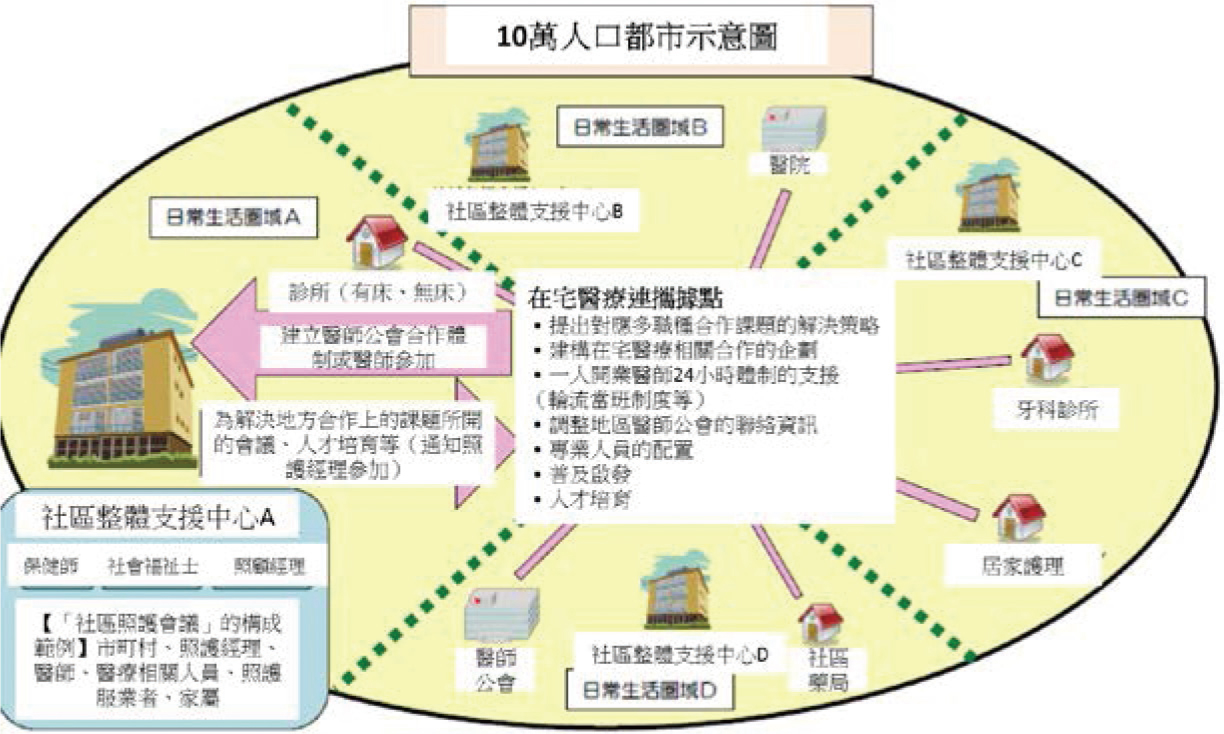
然而,通常為非醫療專業背景的照顧經理與醫師間的連結薄弱,並且多數開業醫沒有興趣參與在宅醫療。於是2011年厚生省試辦在宅醫療連攜據點計畫,並於2012年提出「在宅醫療,介護安心2012」政策,由國立長壽醫療研究中心遴選105家在宅醫療連攜試辦據點,2018年起每行政區都要設置一個據點,預計在2025年前以每10萬人口為單位設置一個在宅醫療連攜據點,期待解決上述兩個問題。連攜據點的資格並不限於醫療單位,其最重要的任務是必須與介護保險體制下社區整體支援中心連結。其次,在宅醫療連攜據點縱向串聯醫院、診所,協助在宅醫療服務提供者情報共享、24小時對應支援等;同時橫向建立各職類合作平台,可共同提供訪視服務,並定期舉辦多職種連攜會議及研修會;定期舉辦研討會以及個案分享,服務提供者間面對面實際討論如何整合資源,如何互相合作轉介;並舉辦相關教育講座啟發社區民眾及相關人才培育 (圖七)。由於日本醫師會也想推動家庭醫師制度,隨著厚生省推動在宅醫療連攜據點,政府與醫師會從以往長年對立到開始合作,故有的日本醫師認為2012年是在宅醫療推動元年11,14,15。
圖七 在宅醫療連攜據點的設置與功能(社區整體支援中心及在宅醫療連攜據點的合作方式,依照地方實際情況彈性進行。)13
此外,在宅療養仍無可避免地會有住院的需求,因此專門的後送病房進行急性醫療處置並再度銜接社區照顧是在宅醫療系統中不可或缺的一環。2009年國立長壽醫療研究中心啟用「在宅醫療支援病房」稱之為南1病房,病房採用登錄制度,由在宅醫師與醫院簽約後向醫院登錄有需要的在宅個案。其病人來源包含輕症急性患者、緊急患者、緩和醫療、喘息服務需求等,不須經由急診,由在宅醫師負責判定是否有住院需求,直接連絡醫院醫師安排住院。住院後多職種主動介入並且主要護理師採用責任制利於進行連續性周全照護。病人從住院第一天起就開始為返家照顧進行準備,病房主治醫師、護理師會以面對面的方式,與社區在宅醫師、居家護理師、照顧經理等專業人員及家屬與病人進行出院準備會議,就返家後可能會遇到的問題進行討論,若有必要時也會進行出院前在宅訪問11,15。
參、小結
台灣已經進入高齡社會,而奔向超高齡社會之速度甚至比日本更快!想像我們老了以後,該如何安老善終?現在日本的問題就是未來台灣的困境,故筆者以為若能借鑑現成經驗,或許能少走點摸索跌撞的冤枉路。日本在宅醫療可能是未來高齡少子危機下照顧問題的解方之一。那麼,台灣需要在宅醫療嗎?若是,台灣需要怎麼樣的在宅醫療呢?均是生活在這塊土地上的我們都應該思索的課題。
致謝
感謝中華民國藥師公會全國聯合會古博仁前理事長暨前理監事們的大力支持,及日本愛知縣藥劑師會岩月進會長、鈴木弘子副會長、近藤靖子副會長暨理監事等給予在日研習其間的照顧及研習資料毫不藏私的分享,並對日方安排參訪之國立長壽醫療研究中心、醫院附設藥局、社區藥局、在宅訪視及多功能機構與日照中心協助人員,謹此一併致謝。
Japanese Home Healthcare - Introduction and History
Tzu-Chueh Wang1,
Po-Cheng Hsu2
Department of Pharmacy, Chia-Nan University of
Pharmacy and Science1
Yong-Xiang Pharmacy2
Abstract
Home health care has been established in Japan in response to the super-aging population, an increase in the number of people with disabilities, difficulties of nuclear families to provide care, increasing costs of medical care, the needs of people who have difficulty accessing medical treatment, and the expectation that the elderly will live at home to the end of life.
Home health care is the health care provided in a patient's home. Based on the lifestyle of the patient, it includes a team of skilled medical and long-term care professionals who provide health care services or assistance in the home in order to meet and support the daily living needs of individuals who have mild disabilities or dementia, from the beginning of the illness to the end of life. Home health care is a continuous, integrated whole-person care service which emphasizes care needs with hospice as the ultimate goal. Taiwan has entered the stage of an aged society, and the rate at which it is moving towards a super-aged society is greater than that of Japan. Does Taiwan require home health care? If so, what kind of home health care does Taiwan need? These are topics that we who live in this land should all think about.
參考資料:
1. 經建會人力規劃處:全球人口老化之現況與趨勢。台灣經濟論衡2013;11:27-34
2. 内閣府:高齢社会白書。平成30 (2018)年版。東京:內閣府,2018;2。2019.4.24取自https://www8.cao.go.jp/kourei/whitepaper/w-2018/zenbun/pdf/1s1s_01.pdf
3. 厚生労働省:介護保険事業状況報告。東京:厚生労働省,2016;2。2019.4.24取自https://www.mhlw.go.jp/topics/kaigo/osirase/jigyo/16/dl/h28_gaiyou.pdf
4. 余尚儒:日本在宅醫療中居家護理的角色。護理雜誌2018;65(1):11-16。
5. 厚生労働省、在宅療の最近の動向. 2012。2019.4.24取自
https://www.mhlw.go.jp/seisakunitsuite/bunya/kenkou_iryou/iryou/zaitaku/dl/h24_0711_01.pdf.
6. 余尚儒:日本在宅醫療發展對我國居家醫療的啟示。台灣家庭醫學雜誌2015;25(2):105-119。
7. 余尚儒:全民健保的人性化改革:從在宅醫療開始。臺灣醫界2016;59(9):45-46。
8. 厚生労働省、在宅医療・介護の推進について. 2012。2019.4.24取自
https://www.mhlw.go.jp/seisakunitsuite/bunya/kenkou_iryou/iryou/zaitaku/dl/zaitakuiryou_all.pdf.
9. 余尚儒:在宅醫療從cure到care:偏鄉醫師余尚儒的翻轉病房提案。台北市:遠見天下文化,2017:160-166, 252-263。
10. 蘆野吉和、石垣泰則、伊藤英樹等:在宅療テキスト。東京都:公益財団法人在宅療助成勇美記念財団,2015:10-13。
11. 余尚儒:日本國立長壽醫療研究中心於在宅醫療發展的角色。臺灣醫界2017;60(11):30-32。
12. 謝佩倫、王詩涵、陳靜敏、葉千佳:「地域包括支援中心」在長期照護發展新動向—以日本東京八王子市為例。護理雜誌2016;63(5):108-114。
13. 厚生労働省. 在宅医療・介護あんしん 2012。2019.4.24取自
http://www.mhlw.go.jp/seisakunitsuite/bunya/kenkou_iryou/iryou/zaitaku/dl/anshin2012.pdf.
14. 李宜芸:醫療與長照的橋樑在哪?日本從「在宅醫療連攜據點」找到解答。2019.4.24取自台灣在宅醫療學會https://tsohhc.org/2017/05/17/interview01/.
15. 黃繼賢:點線面全方位照護—從日本建構社區整體照護系統談起。2019.4.24取自台灣在宅醫療學會https://tsohhc.org/2017/05/03/submit-01/.
通訊作者:王四切/通訊地址:台南市仁德區二仁路一段60號
服務單位:嘉南藥理大學藥學系副教授/聯絡電話:(O) 06-2664911 ext 2226